딥벨트를 이용한 일회성 가로막 호흡운동이 가로막 움직임과 노력성 폐활량에 미치는 영향
© 2022 by the Korean Physical Therapy Science
Abstract
This study was to determine whether the diaphragmatic breathing exercise using a DiP Belt(Diaphragmatic Pressure Belt) is effective in increasing the diaphragmatic motion and forced vital capacity.
Pretest-Posttest design.
A total of 44 subjects(15 male, 29 female) participated in this study. All subjects were measured the diaphragmatic motion with a sonography and the Forced Vital Capacity(FVC) was measured with a digital spirometer. After 4 weeks, the subjects were intervened the diaphragmatic breathing exercise using a DiP belt and were remeasured for diaphragm motion and FVC.
After exercise intervention, quiet breathing significantly increased with the change in diaphragmatic motion and showed a moderate effect size (p<.01, Cohen's d = -0.53). In addition, it was significantly increased in deep breathing and showed a high effect size (p<.001, Cohen's d = -1.32). The mean diaphragmatic contraction pressure increased, but there was no significant difference and the peak diaphragmatic contraction pressure increased significantly (p<.05). Both diaphragmatic contraction pressure showed small effect sizes (respectively Cohen's d = -0.28, -0.33). In spirometry, FVC, Forced Expiratory Volume in 1 second (FEV1), and FEV1/FVC% all increased, but there was no significant difference. Only peak expiratory flow increased significantly and showed a small effect size (p<.05, Cohen's d = -0.41).
The DiP belt diaphragmatic breathing exercise that the principle of visual feedback can correct diaphragm breathing in a short time, so it is a useful breathing exercise device that can help the diaphragm breathing exercise in the right way in clinical practice.
Keywords:
Diaphragmatic breathing exercise, Diaphragmatic motion, Diaphragmatic Pressure BeltⅠ. 서 론
가로막 근육은 편평한 형태의 두꺼운 건 섬유와 근육섬유로 구성된 들숨의 주동 근육이다. 가로막 근육이 수축하면 중심 건은 아래 방향으로 이동하는 힘이 만들어져 흉곽을 효율적으로 확장시킨다(Ratnovsky 등, 2008).
들숨에 주요한 역할을 하는 가로막 근육은 여러 가지 원인으로 근력 약화가 발생한다. 그 중 노화는 가로막 근육의 힘을 30% 감소시키고 근육 피로를 15% 증가시킨다고 알려져 있다(Greising 등, 2015). 질환의 원인으로 대표적인 만성폐쇄성폐질환(Chronic Obstructive Pulmonary Disease; COPD) 환자는 가로막 근육이 단축되면서 가로막 근육이 가지고 있는 기계적 이점이 상실되고 비정상적인 호흡 방법인 역행호흡(paradoxical breathing)을 보이며, 질환이 중증으로 진행되면 더욱 가로막의 움직임이 더욱 감소한다(Hida 등, 2019; Laghi과 Tobin, 2003; Newell 등, 1989). 다양한 원인으로 인한 가로막 근력 약화는 폐활량 감소, 호흡곤란, 운동능력 감소를 유발해 환자의 삶의 질에 부정적인 영향을 미친다(Dubé와 Dres, 2016; Greising 등, 2015).
가로막 근육의 기능개선을 위한 대표적인 호흡 재교육 방법으로 가로막 호흡운동(diaphragmatic breathing exercise)이 있다. 운동 방법은 한 손은 배 부위에 올리고 다른 한 손은 가슴 위에 올린 후 들숨을 하는 동안 위쪽 가슴 부위는 움직이지 않게 하고 들숨 보조 근육의 사용은 최소화하면서 배 부위가 바깥쪽으로 움직이도록 하게 한다(Cahalin 등, 2002). Yamaguti 등(2012)은 가로막 호흡운동을 COPD 환자에게 4주간 적용하였을 때 역행호흡을 개선하고 신체활동 능력과 삶의 질을 개선한다고 하였다. Bruton 등(2018)은 천식 환자와 같은 호흡기 질환 환자에게 영상과 책자를 이용한 호흡 재교육 운동 방법은 삶의 질을 개선하고 경제적 부담을 감소시킬 수 있는 유용한 방법이라고 하였다(이삼철 등, 2011). 하지만 호흡 재교육을 위한 가로막 호흡운동은 주로 자가 운동프로그램으로 이루어지는데 치료사는 올바른 방법으로 가로막 호흡운동을 잘 수행하고 있는지 확인하기 어렵고 환자 또한 자신이 가로막 호흡운동을 올바른 방법으로 운동하는지 확인할 수 없다는 단점이 있다.
올바른 가로막 호흡운동을 중재하는 방법으로 여러 가지 연구들이 진행되고 있다(이성란 등, 2012). Delk 등(1994)은 근전도 생체되먹임(biofeedback)을 이용해 호흡 재교육을 하였을 때 폐활량이 개선된다고 하였다. Kang 등(2016)은 들숨과 날숨 시 정확한 호흡을 하는지 확인하는 생체되먹임 호흡운동 장비를 COPD 환자에게 5주 동안 적용하였을 때 호흡 보조근의 근 활성도는 감소하고 운동수행력은 향상되었다고 하였다. Joo 등(2015)은 뇌졸중 환자 대상으로 게임 형식의 시각 되먹임의 호흡치료가 폐활량 증가에 효과적이라 보고하였다. 시각 되먹임을 통한 호흡 재교육이 폐활량 증가와 역행호흡의 교정에 효과적인지만, 사용되는 피드백 운동기구는 고가의 장비이고 사용 방법이 어려워 임상에서 환자에게 적용하기 어렵다.
이러한 제한점을 개선하기 위해 저자는 압력계 기반의 딥벨트(Diaphragmatic Pressure Belt; DiP Belt)를 고안하였다(이재석, 2019). 딥벨트는 가로막의 움직임을 시각적 정보를 통해 대상자에게 제공하는 시각 되먹임 호흡운동 도구로써 딥벨트의 압력 수치는 느린 폐활량(Slow Vital Capacity; SVC)의 들숨유량(Inspiratory Capacity; IC)과 높은 양의 상관성을 보이며 가로막 압력 측정에 높은 신뢰도를 가지는 호흡운동 도구로 알려져 있다(이재석, 2019). 이재석과 강태욱(2020)은 딥벨트를 이용한 들숨근육 운동은 호흡 보조근의 동원율은 낮추고 들숨 주동근인 가로막 근육 강화에 효과적인 운동 도구라고 하였다. 최혜경(2021)은 뇌졸중 환자에게 4주 동안 딥벨트를 이용한 가로막 호흡운동을 중재하였을 때 노력성 폐활량(forced Vital Capacity; FVC)이 증가했다고 보고하였다. 선행연구를 종합해보면 딥벨트를 이용한 호흡운동은 폐활량을 증가시키고 호흡 보조근의 동원을 최소화하여 가로막 근육의 증진에 긍정적 역할을 한다. 하지만 딥벨트 운동 적용 후 직접적인 초음파와 같은 방법으로 가로막의 움직임 변화를 확인한 연구가 없어 가로막 근육의 동원에 대한 근거는 부족하다. 그러므로 본 연구는 딥벨트를 이용한 시각적 되먹임 호흡운동 방법이 가로막 근육의 동원을 효과적으로 높여 가로막의 움직임을 증진 시키고 폐활량 증가에 긍정적인 역할을 하는지 확인하고자 하였다.
Ⅱ. 연구방법
1. 연구대상
본 연구는 김해시 소재의 G 대학에 재학 중인 48명(남성 18명, 여성 30명)을 대상으로 선정하였고 연구 진행 중 초음파를 이용해 가로막 근육을 측정할 수 없는 남성 3명과 여성 1명을 제외한 44명을 연구대상으로 선정하였다. 모든 대상자에게 헬싱키 선언에 근거하여 연구의 목적과 절차에 대해서 충분히 설명하였고 연구 참여에 동의한 대상자만 연구에 참여하였다. 연구 제외기준은 2주 내 호흡기계 감염이 있는 자, 허리나 갈비뼈 부위에 통증이 있는 자, 신경학적 질환이 있는 자, 연구자의 지시를 충분히 수행할 수 없는 자, 최근 1년 내 본 연구와 유사한 연구에 경험이 있는 자는 연구에서 제외하였다.
2. 측정도구
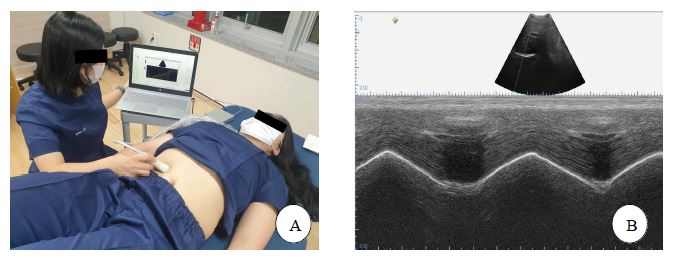
가로막의 움직임을 측정하기 위해 초음파(Echo Wave Ⅱ, TELEMED, Lithuania)를 사용하였다. 측정 방법은 바로누운자세에서 대상자의 오른쪽 중간 빗장뼈 선(midclavicular line)과 오른쪽 아래 갈비뼈의 갈비모서리(costal margin)의 교차점에 선형 탐촉자(convex transducer probe)를 두고 B-mode를 이용해 가로막 근육을 확인하였다(Figure 1A). 그리고 초음파를 M-mode로 변환시켜 들숨을 하는 동안 바닥지점에서 가장 높은 지점과의 수직거리를 측정하여 가로막의 움직임을 확인하였다(Figure 1B). 측정은 편안한 호흡(quiet breathing), 깊은 호흡(deep breathing)을 각 2회 측정해서 평균값을 사용하였다(Santana PV 등, 2020; Wang B 등, 2019).
노력성 폐활량 측정을 위해 디지털 폐활량계(Pony Fx, COSMED, Italy)를 사용하였다. 대상자는 팔걸이가 없는 의자에 앉은 자세에서 마우스피스(mouthpiece)를 입에 물도록 한 다음 코마개(nose clip)를 착용하였다. 대상자는 편안한 호흡을 2회에서 3회 시행한 후 깊고 빠르게 최대로 들숨한 후 최대로 날숨을 6초 이상 지속하도록 하였다(Miller 등, 2005). 폐활량 측정을 통해 노력성 폐활량(Forced Vital Capacity; FVC), 1초간 노력성 날숨량(Forced Expiratory Volume in 1 second; FEV1), 1초간 노력성 날숨량/노력성 폐활량(FEV1/FVC), 최대날숨유량(PEF; Peak Expiratory Flow)의 수치를 확인하였고 3회 측정하여 평균값을 사용하였다.
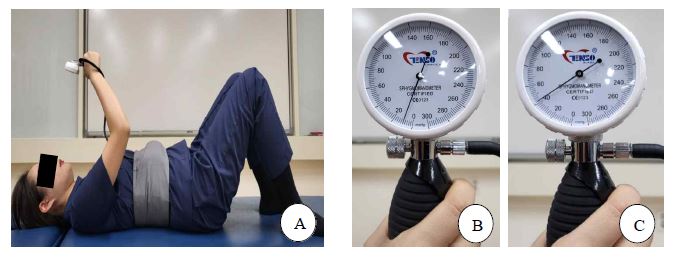
딥벨트를 이용해 가로막 호흡의 최대 수축압력을 측정하였다. 딥벨트의 구조는 가로 124.5 ㎝, 세로 15 ㎝로 고정벨트 중간 안쪽에 압력 커프(cuff)를 삽입되어 있어 압력계를 통해 압력변화를 확인할 수 있다. 측정 방법은 바로누운자세에서 고정 벨트를 이용해 위쪽 배 부위(복장뼈의 칼돌기 부위)에 압력 커프를 몸통에 고정하였다. 대상자의 허리와 배 부위 두께가 다양하므로 대상자가 최대 날숨을 하였을 때를 기준압력(10 ㎜Hg)으로 설정하였다. 연구자는 대상자에게 “최대로 숨을 크게 들여 마시면서 압력 장치를 밀고 유지해보세요”라고 요구하였다. 최대 들숨을 하는 동안 허리의 과다 앞굽음(hyperlordosis)으로 압력 수치가 올라가지 않도록 하였다. 측정은 3회 측정하여 평균 가로막 수축압력(Mean diaphragmatic contraction pressure; MDCP)과 최댓값 가로막 수축압력(Peak diaphragmatic contraction pressure; PDCP)을 분석에 사용하였다(이재석, 2019).
3. 중재방법
대상자는 운동 중재 전 가로막 호흡의 최대 수축압력과 가로막의 움직임, 폐활량을 측정하였다. 1차 측정 4주 후 대상자는 재방문해 딥벨트를 이용한 가로막 호흡운동을 교육받았다. 운동 방법은 숨을 들여 마실 때 배 부위에 있는 압력 커프를 밀면서 호흡을 하도록 하였고 압력 커프를 미는 정도는 압력계를 보고 운동 전 측정한 최대 수축압력에 맞추도록 하였다(Figure 2). 들숨 하는 동안 최대 수축압력에 맞춰 5초 유지하도록 하였고 총 10회 반복하도록 하였다. 운동 사이에는 근 피로를 방지하기 위해 20초씩 휴식하였다(Cho JE 등, 2018). 호흡운동 후 즉시 가로막 호흡의 최대 수축압력과 가로막의 움직임, 폐활량의 변화를 측정하였다.
4. 분석방법
딥벨트를 이용해 가로막 호흡운동을 하였을 때 가로막의 움직임과 폐활량의 변화를 확인하기 위해 대응 표본 검정(paired samples t-test)을 시행하였다. 본 연구에 사용한 통계프로그램은 IBM SPSS ver. 22.0 (IBM Co., Armonk, NY, USA)프로그램이며, 유의수준 α=.05 설정하였다. 중재 전후의 효과 크기(effect size)를 확인하기 위해 Cohen’s d 계산식을 이용해 효과 크기를 계산하였다. 효과 크기 해석은 0.2는 작은 효과 크기, 0.5는 중간효과, 0.8 이상은 큰 효과 크기를 나타낸다(Cohen J, 1988).
Ⅲ. 연구결과
1. 연구대상자의 일반적 특성
연구대상자 총 48명 중 명확하게 초음파 측정을 할 수 없는 4명(남성 3명, 여성 1명)을 제외한 44명(남성 15명, 여성 29명)을 본 연구에 포함하였다. 대상자의 평균연령은 22.59±2.00세였고 신장은 165.34±7.80㎝, 체중은 60.39±11.90㎏이었다<Table 1>.
2. 가로막 움직임의 변화
딥벨트를 이용한 가로막 호흡운동 후 가로막 움직임의 변화를 확인하였다. 편안한 호흡(Quiet breathing)에서는 가로막 호흡운동 전 가로막 움직임은 16.41±6.23 ㎜로 호흡운동 후 20.01±6.45 ㎜ 유의하게 증가하였고(p<.01), Cohen’s d 값은 –0.53로 보통 효과 크기를 보였다. 깊은 호흡(Deep breathing)에서는 가로막 호흡운동 전 가로막 움직임은 34.38±11.59 ㎜로 호흡운동 후 49.62±12.27 ㎜ 유의하게 증가하였고(p<.001), Cohen’s d 값은 -1.32로 높은 효과 크기를 보였다<Table 2>.
3. 가로막 호흡운동의 수축 압력변화
딥벨트를 이용한 가로막 호흡운동 전 MDCP는 15.45±7.14 ㎜Hg이었고 호흡운동 후 17.88±12.29 ㎜Hg로 증가하였지만 유의한 차이가 없었고, Cohen’s d 값은 –0.28로 작은 효과 크기를 보였다. PDCP의 경우 중재 전 16.59±7.42 ㎜Hg이었고 호흡운동 후 19.77±13.60 ㎜Hg로 유의하게 증가하고(p<.05), Cohen’s d 값은 –0.33으로 작은 효과 크기를 보였다<Table 3>.
4. 노력성 폐활량의 변화
딥벨트를 이용한 가로막 호흡운동 전 노력성 폐활량(FVC)은 3.41±0.86 L로 호흡운동 후 3.45±0.89 L 증가하였지만 유의한 차이는 없었고, Cohen’s d 값은 –0.22로 작은 효과 크기를 보였다. 1초간 노력성 날숨량(FEV1)은 2.63±0.87 L에서 2.69±0.88 L 증가하였지만 유의한 차이는 없었고 Cohen’s d 값은 –0.19로 작은 효과 크기를 나타내었다. 1초간 노력성 날숨량/노력성 폐활량(FEV1/FVC)은 75.59±10.80 %에서 76.49±10.25 %로 증가하였지만 유의한 차이는 없었고 Cohen’s d 값은 –0.11로 작은 효과 크기를 보였다. 최대날숨유량(PEF)은 4.56±2.25 L로 호흡운동 후 4.85±2.26 L 유의하게 증가하였고(p<.05), Cohen’s d 값은 –0.41로 작은 효과 크기를 보였다<Table 4>.
Ⅳ. 고 찰
가로막 호흡운동은 임상에서 널리 사용되는 호흡운동 중 하나로 운동 방법은 간단하지만, 호흡 근력이 약화 되고 역행호흡이 고착된 환자에게는 가로막 호흡운동을 통한 호흡 재교육은 매우 어렵다. 그래서 본 연구는 시각적 되먹임으로 호흡 재교육을 할 수 있는 딥벨트를 이용해 가로막 호흡운동을 중재하였을 때 가로막 움직임과 폐활량의 변화를 확인하였다.
딥벨트를 이용한 가로막호흡 운동 후 초음파를 통해 가로막 움직임 변화를 확인한 결과, 편안한 호흡에서는 16.41±6.23 ㎜에서 호흡운동 후 20.01±6.45 ㎜로 3.60±6.74 ㎜ 유의하게 증가하였고, 깊은 호흡에서는 34.38±11.59 ㎜에서 호흡운동 후 49.62±12.27 ㎜로 15.24±11.56 ㎜ 유의하게 증가하였으며 높은 효과 크기를 보였다. 가로막 호흡운동의 수축압력변화에서 MDCP은 15.45±7.14 ㎜Hg에서 호흡운동 후 17.88±12.29 ㎜Hg로 증가하였지만 유의한 차이가 없었고, PDCP는 16.59±7.42 ㎜Hg에서 호흡운동 후 19.77±13.60 ㎜Hg로 3.18±9.76 ㎜Hg 유의하게 증가하였으며 작은 효과 크기를 보였다. Cho JE 등(2018)은 가로막 호흡운동을 실시간 초음파 영상을 이용한 시각 되먹임과 함께 구두의 되먹임(verbal feedback)을 중재한 군과 구두의 되먹임만을 중재한 군의 가로막 근육의 두께 변화를 확인하였다. 시각과 구두의 되먹임을 이용해 가로막 호흡운동을 중재한 군이 구두 되먹임만을 중재한 군보다 가로막 두께의 변화가 컸지만 유의한 차이가 없었고 시각과 구두의 되먹임을 중재한 군의 가로막 두께는 전보다 17.31 ㎜ 증가하였지만 유의한 차이가 없으며 중간효과 크기가 있다고 하였다. 초음파와 같은 장비를 이용해 가로막의 움직임을 시각적 되먹임으로 대상자에게 가로막 운동을 증진하는 것은 본 연구에서 사용한 딥벨트를 이용한 시각적 되먹임 운동 방법과 유사하다고 할 수 있다. 본 연구는 Cho JE 등(2018) 연구와 다르게 가로막의 움직임을 초음파로 측정하여 두께 측정 방법과 차이는 있지만 딥벨트를 이용한 가로막 호흡운동은 최대 가로막 수축압력을 유의하게 증가시키고 초음파에서 또한 가로막의 움직임을 유의하게 증가시키며 높은 효과 크기를 확인할 수 있었다.
본 연구의 폐활량 변화에서 FVC, FEV1, FEV1/FVC는 호흡운동 중재 전보다 호흡운동 후 수치가 증가하였지만 유의한 차이는 없었고, PEF는 4.56±2.25 L에서 호흡운동 후 4.85±2.26 L로 0.33±0.80 L 유의하게 증가하였고 작은 효과 크기를 보였다. 남수진 등(2017)은 실시간 초음파 이미지(Real-time Ultrasonographic Imaging; RUSI)을 이용한 가로막 호흡운동 군과 일반적인 가로막 호흡운동 군의 가로막 움직임과 폐활량의 변화를 비교하였다. 두 군 모두 심호흡 가로막의 움직임, FVC, FEV1이 유의하게 증가하였다. RUSI군은 가로막 움직임이 24.1 ㎜ 정도 증가하였고 일반적 가로막 호흡운동 군 보다 전후 차이 변화가 유의하게 높았다. 남수진 등(2017)의 연구에서 초음파를 이용한 가로막 호흡운동 군은 가로막의 움직임이 24.1 ㎜로 본 연구에서 사용한 딥벨트를 이용한 방법보다 가로막 움직임이 높았고, 본 연구에서 최대날숨유량만이 유의하게 증가한 것에 비해 선행연구에서는 FVC, FEV1 모두 유의하게 증가하였다. 이러한 차이는 운동 방법의 시간 차이로 보인다. 선행연구에서 RUSI군의 가로막 운동의 중재 시간은 30분이었고 본 연구에서 딥벨트를 이용한 중재 시간은 약 4분에서 10분 정도로 3배 이상의 중재 시간 차이로 인한 것으로 보인다. 딥벨트를 이용한 가로막 호흡운동은 짧은 시간으로 가로막 움직임을 증진할 수 있지만, 폐활량의 증진을 위해서는 더 긴 시간의 중재가 필요할 것으로 사료 된다. 강슬기 등(2019)은 초음파를 이용해 가로막의 수축을 실시간 확인하면서 들숨근육 훈련기를 중재한 군과 예측 최대산소섭취량의 70% 강도로 유산소 운동을 중재한 군의 폐활량 변화를 보고하였다. 초음파 들숨 훈련군과 유산소 운동군 모두 전보다 폐활량이 증가하였지만 두 군의 변화를 비교하였을 때 폐활량의 유의한 차이는 없었다고 하였다. 본 연구에는 폐활량의 큰 변화는 없었지만, 강슬기 등(2019) 연구에서 폐활량의 유의한 증가는 추가로 사용한 역치 조절 들숨근육 훈련기로 인한 것으로 보인다. 메타분석 연구에서 들숨근육 훈련기는 뇌졸중과 척수손상 환자의 폐활량 증가에 효과적인 호흡 운동기구로 보고하고 있다(Pozuelo-Carrascosa DP 등, 2020; Tamplin J와 Berlowitz DJ, 2014). 추후 연구에서 딥벨트와 함께 들숨 훈련기기를 이용한다면 폐활량 증가에 조금 더 효과적으로 중재가 할 수 있어 보이고 유산소 운동을 할 수 없는 상황인 환자에게 딥벨트 가로막 호흡운동이 폐활량 증가에 도움이 될 것이라 사료 된다. Kim과 Oh(2017)의 사례연구에서 호흡 기능이 감소한 목 척수손상(cervical spinal cord injury) 환자에게 기본적인 물리치료와 함께 실시간 초음파 이미지 생체되먹임 운동(Real-time ultrasound imaging biofeedback training: RUIB)을 이용해 가로막 호흡운동을 중재하였다. 그 결과 전보다 가로막의 움직임, 균형 능력과 폐활량이 증가했다고 보고하였다. 환자를 대상으로 한 연구로 본 연구의 일반대상자와 비교하기는 제한이 있지만, 딥벨트를 이용한 가로막 호흡운동이 여러 질환의 환자에게 효과적으로 가로막의 움직임 증진하는데 적용될 수 있다는 것을 시사한다.
현재까지 선행연구는 실시간 초음파 영상을 이용해 가로막 호흡운동을 중재하였고 그 효과 또한 긍정적이라고 할 수 있었다. 하지만 임상에서 사용하기에는 초음파 장비의 비용 문제와 전문 인력 배정에 제한이 있고 환자의 치료 접근성과 운동 편의성에는 문제가 있어 보인다. 본 연구에서 딥벨트를 이용한 가로막 호흡운동은 선행연구에서 사용한 실시간 초음파 이미지의 시각적 되먹임의 원리와 유사한 방법으로 이번 연구를 통해 딥벨트를 이용한 가로막 호흡운동이 가로막의 움직임 증가에 효과적이라는 것을 확인할 수 있었다. 딥벨트는 실시간 초음파 영상을 통한 가로막 호흡운동의 제한점과 문제점을 개선할 수 있어 환자의 가로막 호흡운동에 유용한 호흡운동 기구로 사용될 수 있다.
본 연구의 제한점은 일반 건강한 성인을 대상으로 중재하였고 대조군과 비교를 하지 않아 일반화하기 어렵다. 추후 연구에서는 호흡 기능 부전이 있는 환자를 대상으로 한 대조군 비교연구가 필요하고 들숨 훈련기와 같은 저항 운동기와 함께 사용하였을 때 폐활량과 운동능력의 변화를 확인하는 것이 필요하다.
Ⅴ. 결 론
본 연구는 딥벨트를 이용한 일회성 가로막 호흡운동이 가로막의 움직임과 폐활량에 어떠한 영향을 미치는지 확인하였다. 짧은 운동시간에 딥벨트를 이용한 가로막 호흡운동은 편안한 호흡과 깊은 호흡 모두 가로막 움직임을 효과적으로 증가시켰고 최대 가로막 수축압력 또한 효과적으로 증가시켰다. 폐활량의 변화에서는 최대 날숨 유량만을 증가시켰다. 딥벨트를 이용한 가로막 호흡운동은 가로막의 움직임과 최대 날숨 유량을 효과적으로 증진할 수 있어 임상에서 간단하고 정확한 방법으로 가로막 호흡운동을 중재하는 데 많은 도움이 될 것으로 생각된다.
References
- 강슬기, 박지혜, 이수연, 등. 초음파 영상을 이용한 흡기근 강화 운동과 유산소 운동이 비활동적 성인의 호흡기능에 미치는 영향. 대한심장호흡물리치료학회지 2019;7(1):37-42.
- 남수진, 심재훈, 오덕원. 실시간 초음파를 이용한 횡격막 호흡 훈련이 흉곽 가동성 제한이 있는 젊은 여성들의 폐 기능에 미치는 영향. 한국전문물리치료학회지 2017;24(2):27-36.
- 이삼철, 신승호, 정재연, 등. 풍선불기와 상복부운동이 호흡재활에 미치는 영향. 대한물리치료과학회지 2011;18(3):17-24.
- 이성란, 이정민, 이정은, 등. 호흡근 강화훈련이 뇌졸중환자의 폐 기능에 미치는 영향. 대한물리치료과학회지 2012;19(4):47-52.
- 이재석, 강태욱. 시각적 피드백을 이용한 호흡운동이 들숨보조근의 근활성도에 미치는 영향. 대한심장호흡물리치료학회지 2020;8(1):5-40.
- 이재석. 가로막 수축력 측정 및 가로막호흡 유도를 위한 딥벨트(DiP Belt)의 유용성 연구[박사학위논문]. 신라대학교; 2019.
- 최혜경. 시각적 피드백을 이용한 호흡운동이 뇌졸중 환자의 호흡기능에 미치는 영향[석사학위논문]. 신라대학교; 2021.
-
Bruton A, Lee A, Yardley L, et al. Physiotherapy breathing retraining for asthma: a randomised controlled trial. Lancet Respir Med 2018;6(1):19-28.
[https://doi.org/10.1016/S2213-2600(17)30474-5]

-
Cahalin LP, Braga M, Matsuo Y, Hernandez ED. Efficacy of diaphragmatic breathing in persons with chronic obstructive pulmonary disease: a review of the literature. J Cardiopulm Rehabil 2002;22(1):7-21.
[https://doi.org/10.1097/00008483-200201000-00002]

-
Cho JE, Lee WH, Hwang DY, et al. Use of real-time ultrasound imaging for biofeedback of diaphragm motion during normal breathing in healthy subjects. Physical Therapy Rehabilitation Science 2018;7(3):95-101.
[https://doi.org/10.14474/ptrs.2018.7.3.95]

- Cohen J. Statistical power analysis for the behavioral sciences. 2nd ed. Hillsdale: Erlbaum Associates; 1988.
-
Delk KK, Gevirtz R, Hicks DA, et al. The effects of biofeedback ssisted breathing retraining on lung functions in patients with cystic fibrosis. chest 1994;105(1):23-8.
[https://doi.org/10.1378/chest.105.1.23]

-
Dubé BP, Dres M. Diaphragm Dysfunction: Diagnostic Approaches and Management Strategies. J Clin Med 2016;5(12):113.
[https://doi.org/10.3390/jcm5120113]

-
Greising SM, Mantilla CB, Medina-Martínez JS, et al. Functional impact of diaphragm muscle sarcopenia in both male and female mice. Am J Physiol Lung Cell Mol Physio 2015;309(1):L46-52.
[https://doi.org/10.1152/ajplung.00064.2015]

-
Hida T, Yamada Y, Ueyama M, et al. Decreased and slower diaphragmatic motion during forced breathing in severe COPD patients: Time-resolved quantitative analysis using dynamic chest radiography with a flat panel detector system. Eur J Radiol 2019;112:28-36.
[https://doi.org/10.1016/j.ejrad.2018.12.023]

-
Joo S, Shin D, Song C. The Effects of Game-Based Breathing Exercise on Pulmonary Function in Stroke Patients: A Preliminary Study. Med Sci Monit 2015;22(21):1806-11.
[https://doi.org/10.12659/MSM.893420]

-
Effectiveness of Respiratory Muscle Training for Pulmonary Function and Walking Ability in Patients with Stroke: A Systematic Review with Meta-Analysis. Kang JI, Jeong DK, Choi H. The effects of breathing exercise types on respiratory muscle activity and body function in patients with mild chronic obstructive pulmonary disease. J Phys Ther Sci 2016;28(2):500-5.
[https://doi.org/10.1589/jpts.28.500]

-
Kim JS, Oh DW. Real-time ultrasound imaging biofeedback training is diaphragmatic function in nontraumatic cervical spinal cord injury: a single-subject experimental study, Eur J Physiother 2017;19(2):69-75.
[https://doi.org/10.1080/21679169.2016.1247909]

-
Laghi F, Tobin MJ. Disorders of the respiratory muscles. Am J Respir Crit Care Med, 2003;168(1):10-48.
[https://doi.org/10.1164/rccm.2206020]

-
Miller MR, Hankinson J, Brusasco V, et al. Standardisation of spirometry. Eur Respir 2005;26(2):319-38.
[https://doi.org/10.1183/09031936.05.00034805]

-
Newell SZ, McKenzie DK, Gandevia SC. Inspiratory and skeletal muscle strength and endurance and diaphragmatic activation in patients with chronic airflow limitation. Thorax 1989;44(11):903-12.
[https://doi.org/10.1136/thx.44.11.903]

-
Pozuelo-Carrascosa DP, Carmona-Torres JM, Laredo-Aguilera JA, et al. Effectiveness of Respiratory Muscle Training for Pulmonary Function and Walking Ability in Patients with Stroke: A Systematic Review with Meta-Analysis. Int J Environ Res Public Health 2020;17(15):5356.
[https://doi.org/10.3390/ijerph17155356]

-
Ratnovsky A, Elad D, Halpern P. Mechanics of respiratory muscles. Respir Physiol Neurobiol 2008;163(1-3):82-9.
[https://doi.org/10.1016/j.resp.2008.04.019]

-
Santana PV, Cardenas LZ, Albuquerque ALP et al. Diaphragmatic ultrasound: a review of its methodological aspects and clinical uses. J Bras Pneumol 2020;46(6):e20200064.
[https://doi.org/10.36416/1806-3756/e20200064]

-
Tamplin J, Berlowitz DJ. A systematic review and meta-analysis of the effects of respiratory muscle training on pulmonary function in tetraplegia. Spinal Cord 2014;52(3):175-80.
[https://doi.org/10.1038/sc.2013.162]

-
Wang B, Yin Q, Wang YY, et al. Diaphragmatic dysfunction associates with dyspnoea, fatigue, and hiccup in haemodialysis patients: a cross-sectional study. Sci Rep 2019;9(1):1-10.
[https://doi.org/10.1038/s41598-019-56035-4]

-
Yamaguti WP, Claudino RC, Neto AP, et al. Diaphragmatic breathing training program improves abdominal motion during natural breathing in patients with chronic obstructive pulmonary disease: a randomized controlled trial. Arch Phys Med Rehabil 2012;93(4):571-7.
[https://doi.org/10.1016/j.apmr.2011.11.026]